Болезнь Шляттера – разрушение и поражение хрящевой и костной ткани коленного сустава в области надколенника. Обычно это происходит в период неоконченного роста костей у детей из-за интенсивных физических нагрузок. Шифр патологии по МКБ-10 – М92.5. По своей сути заболевание является разновидностью остеохондроза.
Сущность патологии
Данное поражение не имеет воспалительного характера и не является инфекцией. В медицине это носит название асептического поражения эпифиза головки большой берцовой кости. Случается оно при интенсивной нагрузке на неокрепшее колено ребенка. Это заболевание относится к патологиям ОДА – опорно-двигательного аппарата, чаще встречается у юных спортсменов в возрасте от 10 до 18 лет.
Обычно повышенную физическую активность и подвижность проявляют мальчики, в связи с этим патология – их прерогатива. Первое описание болезни сделал швейцарский хирург Шляттер в 1906 г, и в это же время в Америке заболевание было описано хирургом Осгудом. Поэтому болезнь называют по их фамилиям – болезнь Шляттера-Осгуда. Медицинское название такого поражения – остеохондропатия бугристости большеберцовой кости, иначе говоря, омертвение, а затем и отмирание хрящевого участка указанной кости голени.
Кроме поражения хрящевой ткани некротизируется и костная. Вначале формируется хрящевая шишка (гипертрофия бугристости) на нижнем полюсе коленной чашечки. Поражается сначала одно колено, а затем и другое, бывают случаи, когда поражаются оба сразу. Коленный сустав оказывается ограниченным в своей подвижности. Бугристость – это, иначе говоря, место прикрепления надколенной связки. Если эту шишку не лечить, она костенеет. Болезнь Шляттера встречается у каждого пятого подростка, а у подростков, не имеющих отношения к спорту – у каждого двадцатого. У взрослых эта патология встречается очень редко. Хрящевая ткань является непрочной, быстро истончается и изнашивается при нагрузках. При этом может быть и разрыв связок. То есть в колене развивается посттравматическое состояние. Данная патология ОДА развивается при хроническом травмировании кости и ее зоны роста – ядра. Травма может быть при усилении нагрузок или при падании на колено.
Болезнь Осгуда Шляттера представляет собой воспалительное заболевание, которое чаще всего встречается у подростков, занимающихся спортом. Врачи отмечают, что основная причина этой патологии связана с перегрузкой и микротравмами в области коленного сустава, особенно в месте прикрепления сухожилия надколенника к большеберцовой кости. Симптомы включают боль, отек и болезненность в передней части колена, что может значительно ограничивать физическую активность. Специалисты подчеркивают, что заболевание чаще всего проходит самостоятельно с возрастом, однако важно соблюдать режим отдыха и избегать чрезмерных нагрузок. Врачами рекомендовано проводить физиотерапию и использовать противовоспалительные препараты для облегчения симптомов. В большинстве случаев, при правильном подходе, прогноз для полного выздоровления благоприятный.

Анатомия коленного сустава
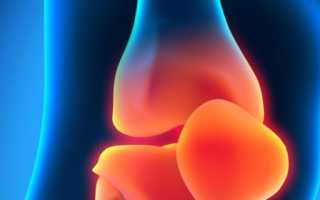
Колено – очень сложный сустав по своему строению. При его повреждениях способность человека к передвижению сходит на нет. Коленный сустав соединяет 2 крупные трубчатые кости – бедро и голень; он включает в себя сверху бедренную кость, а снизу его составляющей является большеберцовая кость. В голени имеется еще и малоберцовая кость, но к колену она отношения не имеет и крепится сбоку к большеберцовой кости. Спереди колена имеется надколенник – округлая косточка, к которой крепятся связки.
Феморальная или бедренная кость оканчивается 2 крупными округлыми выступами – мыщелками. Они образуют вместе суставную поверхность и покрыты слоем хряща. Между мыщелками имеется желобообразное углубление, по которому скользит надколенник при ходьбе и других движениях ноги. Большеберцовая кость тоже имеет свою суставную поверхность, но она ровная и гладкая. Толщина суставного хряща не больше 6 мм. Он нужен для уменьшения возникающего трения костей в колене при движениях ноги. Также хрящ играет роль амортизатора, который первым принимает на себя все удары. Коленный сустав укреплен и стабилизирован рядом связок, как внутри сустава, так и снаружи. Они состоят из плотной соединительной ткани. Разгибает колено квадрицепс, а для сгибания его работают мышцы – сгибатели на задней поверхности бедра.
Причины развития недуга и факторы риска
Нарост под коленом образуется, когда ребенок переходит в разряд профессиональных спортсменов, которые испытывают особенно сильные нагрузки в области колена и на тренировках выкладываются до конца, по максимуму. Любой вид спорта, который предполагает резкие наклоны, удары, прыжки, бег, резкие повороты ног, падения, когда большая нагрузка приходится на квадрицепс – четырехглавую мышцу бедра – можно считать фактором риска, и синдром чаще возникает именно в этих условиях. К таким видам спорта относятся: хоккей, футбол, баскетбол, волейбол, гандбол, акробатика, художественная и спортивная гимнастика, атлетика, бокс, кикбоксинг, каратэ, фигурное катание, большой теннис, лыжный спорт, фехтование, современные спортивные танцы, дзюдо, самбо, балет.
Четырехглавая мышца бедра является самой крупной в человеческой анатомии. Имеет 4 головки. В нижней трети бедра они сливаются в единое сухожилие, которое охватывает надколенник и крепится к бугристости большеберцовой кости. Функция этой мышцы заключается в разгибании голени, а прямая мышца участвует в сгибании бедра и верхним своим концом крепится к бедренной кости. Все приседания, наклоны, прыжки – во всех этих движениях участвует квадрицепс, и ее сухожилия при этом чрезмерно растягиваются. Так как рост костей у детей еще не закончен, сухожилие тоже не окрепло, оно от постоянных нагрузок растягивается и слабеет. Появляются мелкие надрывы, микротравмы, нарушается кровоток в области колена. В этих условиях организм включает ответную реакцию в виде роста массы кости, которая и становится бугристостью.
Другие причины: непосредственные переломы колена, вывихи, трещины и травмы коленной чашечки или надколенника. Из-за надрывов сухожилия развивается воспалительная реакция и отек. Образуется пустота, и она заполняется костной шишкой, напоминающей опухоль. Кроме этого, развивается синовит – воспаление синовиальной оболочки коленного сустава, при этом в суставной сумке образуется выпот, отек усугубляется. У взрослых микротравмы подобное воздействие оказывают гораздо реже. Синовит грозит полной неподвижностью колена и даже инвалидностью. Поэтому лечение обязательно.
Болезнь Осгуда-Шляттера вызывает множество обсуждений среди родителей, тренеров и врачей. Многие отмечают, что это заболевание чаще всего встречается у подростков, занимающихся спортом, особенно в таких видах, как футбол и баскетбол. Люди описывают симптомы как болезненные ощущения в области колена, которые усиливаются при физической активности. Некоторые родители делятся опытом, как важно вовремя обратиться к врачу, чтобы избежать осложнений.
Многие отмечают, что заболевание связано с ростом и развитием, и в большинстве случаев проходит самостоятельно с возрастом. Тем не менее, существует мнение, что правильная реабилитация и умеренные физические нагрузки могут значительно облегчить состояние. В целом, обсуждения о болезни Осгуда-Шляттера подчеркивают важность понимания и поддержки со стороны окружающих, а также необходимость внимательного отношения к здоровью подростков.

Симптоматические проявления
Симптоматика определяется разрушением костной и хрящевой ткани. Основные признаки – локальная боль и отечность сустава. Сначала в области нижнего полюса надколенника появляется нарост, при ощупывании он твердый и напоминает опухоль. Симптомы в виде болезненных ощущений в колене сначала незначительные и редкие, они могут возникать только при физических нагрузках. После усиленных тренировок они уже становятся постоянными и локализуются с внутренней стороны коленного сустава и голени. Особенно это ощущается при некоторых видах движений: при подъеме и спуске по лестнице, при приседаниях, разгибаниях и сгибаниях ног. Затем боль начинает сопровождать больного уже при обычной ходьбе и даже в состоянии покоя. Колено отекает, и появляется припухлость.
Признаков воспаления в общепринятом смысле слова, таких как гиперемия, подъем температуры, не бывает. Нередко болезнь Шляттера протекает волнообразно, с ремиссиями и обострениями. В дальнейшем отек становится постоянным, он усиливается после нагрузок, часто по утрам. Припухлость становится твердой, как выступ. При перенапряжении боль возрастает и становится стреляющей, резкой. Обычно больные к врачу обращаются только в случае полной неподвижности колена и сильной боли в нем. Во всех остальных случаях все списывается на недомогание. Болезненность держится месяцами, может протекать и до 2 лет, пока не прекратится период роста костей. Полное выздоровление наступает после окончания физического роста детей. Прогноз обычно благоприятный.
Возможные осложнения
Имеющаяся шишка обычно не беспокоит. Сустав вне обострений тоже спокоен. Но иногда появляются смещения мениска вверх, что, конечно, ограничивает подвижность ноги. При этом может развиваться остеоартроз сустава, боль становится постоянной. Колено начинает всегда реагировать на перемену погоды усилением болей. Обычно родителей подростков интересует вопрос, берут ли с подобной патологией на службу в армию? Да, берут. Отсрочка, если и дается, то на полгода. Только если полностью нарушены движения в коленном суставе, призывник может быть признан негодным к строевой службе. В каждом конкретном случае этот вопрос решается индивидуально, общих шаблонов нет. Костяные образования под коленом обычно не уходят.

Диагностические мероприятия
Самое главное значение при диагностике имеет рентгенография сустава. Рентген проводится в 2 проекциях: прямой и боковой. Тогда полученные данные становятся полными. Рентген позволяет увидеть опухоли, ушибы и растяжения, травмы колена, разрывы связок. При боковых снимках определяется наличие “хоботков” в области бугристости, могут определяться изолированные костные фрагменты. Эпифиз может быть искривленным, надломленным и пр. При сложных случаях назначают УЗИ колена, МРТ, радиоизотопное сканирование (при этом определяются участки с повышенным поглощением радионуклидного препарата), денситометрию коленного сустава, т.е. рентгенологическое определение плотности кости.
Лечебная тактика
Лечение включает в себя консерватиную терапию, физиолечение и операцию. В первую очередь создают иммобилизацию больной ноги – максимально уменьшают физические нагрузки. Нога должна оставаться в покое за счет наложения гипсовых манжет, бандажей. Во время тренировок обязательно на колене должны быть наколенники и ортезы – те же наколенники, но более сложной конструкции. Они бывают мягкие и твердые, даже с шарнирами. Эластичные ортезы бывают открытые и закрытые. Закрытые обладают согревающим эффектом, они фиксируют коленную чашечку. Открытый тип – его натяжение регулируется, могут быть боковые ребра жесткости. Шарнирные наколенники позволяют регулировать степень подвижности сустава.
Кроме этих защитных механизмов назначаются для лечения физиотерапевтические методы. По данным рентгена больные делятся по степени выражености остеохондропатии на 3 группы, им назначают несколько отличающиеся процедуры. Среди них:
- электрофорез с прокаином и кальцием, аминофиллином, никотиновой кислотой, кокарбоксилазой;
- убусное УФО;
- магнитотерапия, ударно-волновая терапия;
- грязелечение;
- озокерит и аппликации с парафином для согревания.
Также используется массаж и ЛФК, мази с согревающим и противовоспалительным действием типа Траумеля, Фастум-геля, Капсикама и Хондроксида.
Из препаратов для снятия воспаления назначают НПВС – Индометацин, Ацетаминофен, Нимесулид, Тайленол, Ибупрофен и др. Кроме этого, хороший эффект дают витамины группы В и витамин Е в инъекциях.
В комплекс ЛФК включаются упражнения, которые укрепляют мышцы бедра и сустава колена. Натренированные мышцы способны противостоять большим нагрузкам. При проведении массажа используют согревающие мази. Среди которых оптимальна Троксевазиновая. Применяются и согревающие компрессы. В общей сложности лечение может продолжаться около года. Но если консервативное лечение не дает эффекта в течение даже 2 лет, прибегают к хирургическим способам. При этом “мертвый” сустав удаляется и заменяется на имплант из пластика. После операции боли держатся в течение 2 недель, в этот период назначают анальгетики.
Лечение проводится обычно под контролем специалиста по травматологии или ортопедии. Для повышения иммунитета можно элементарно принимать отвар плодов шиповника.
Профилактические мероприятия
Поскольку заболевание легче предупредить, нужно следить за нагрузкой на коленные суставы в период активного роста ребенка. Во время спортивных тренировок профилактика будет заключаться в соблюдении осторожности и использовании защитных механизмов. При тяжелых формах болезни и на период лечения любые нагрузки жестко ограничиваются. Необходимо следить за сохранением нормального веса. У подростков с нагрузками следует быть особенно осторожными тогда, когда дело касается коленных суставов, и уметь грамотно их распределять. Это необходимо потому, что рост костей заканчивается после 18 лет. Наиболее оптимальный вид спорта – плавание.
Вопрос-ответ
Чем опасен Осгуда Шляттера?
Осложнения — микроразрывы, некроз костной ткани и нагноение. Главная причина развития патологии — продолжительная травматизация коленки на фоне занятий спортом. К факторам, запускающим воспалительный процесс, относятся повреждения в области большеберцовой кости или сустава.
Что такое болезнь Шляттера простыми словами?
Болезнь Шляттера – появление в области коленного сустава чувствительной воспалительной шишки из-за развившегося асептического некроза (остеохондроза) бугристости большеберцовой кости и хрящевой ткани сочленения. Ранее заболевание было известно под названием «травматический периостит».
Что нельзя делать при болезни Осгуда Шляттера?
В подострый период и период стихания боли и отека можно применять физиотерапевтические методы: грязелечение, магнитотерапию, УВЧ, массаж пораженного сустава. После курса лечения болезни Осгуда—Шлаттера необходимо продолжить ограничение нагрузок на коленный сустав: избегать прыжков, бега, стояния на коленях, приседаний.
Сколько длится болезнь Осгуда Шлаттера?
Дискомфорт может длиться от нескольких недель до 2 лет. Заболевание развивается у 20% детей в возрасте от 10 до 15 лет, преимущественно у мальчиков, которые активно занимаются спортом. Среди физически неактивных детей болезнью Осгуда — Шлаттера страдают не более 5%.
Советы
СОВЕТ №1
Если вы или ваш ребенок испытываете боль в колене, особенно во время физической активности, не игнорируйте эти симптомы. Обратитесь к врачу для диагностики и получения рекомендаций по лечению, так как раннее вмешательство может предотвратить дальнейшие осложнения.
СОВЕТ №2
Регулярно выполняйте специальные упражнения на растяжку и укрепление мышц ног. Это поможет снизить нагрузку на коленные суставы и уменьшить риск обострения болезни Осгуда Шляттера.
СОВЕТ №3
Обратите внимание на выбор обуви. Неправильная обувь может усугубить симптомы болезни. Используйте удобные кроссовки с хорошей амортизацией, особенно во время занятий спортом.
СОВЕТ №4
Не забывайте о важности отдыха. Если у вас диагностирована болезнь Осгуда Шляттера, дайте своему организму время на восстановление, избегая чрезмерных нагрузок и интенсивных тренировок до полного выздоровления.