Синдром лестничной мышцы — состояние, возникающее из-за сжатия нервов и сосудов в области шеи и верхней части грудной клетки. Это может вызывать боль и ограничение подвижности. Понимание причин, симптомов и методов диагностики синдрома важно для своевременного выявления и эффективного лечения, что помогает предотвратить хронические боли и улучшить качество жизни. В статье рассмотрим основные аспекты синдрома лестничной мышцы, его проявления и современные подходы к диагностике и лечению.
Общая информация
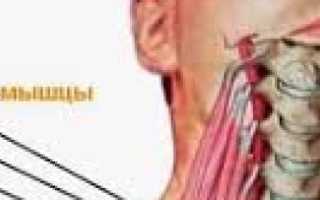
Синдром лестничной мышцы (СЛМ) — нейрососудистый и компрессионный синдром, возникающий из-за сжатия подключичных сосудов и ветвей плечевого сплетения между лестничными мышцами. Это состояние также известно как скаленус-синдром, чаще всего вызывается шейным остеохондрозом.
СЛМ представляет собой сжатие нервов и сосудов в области шеи, вызванное спазмом или увеличением мышц между первым ребром и поперечными отростками шейных позвонков. Причинами могут быть травмы, неправильная осанка или длительное пребывание в неудобной позе. Симптомы включают боль в шее, плечах и руках, онемение и слабость в конечностях.
Для диагностики используются клинические методы, такие как осмотр и анализ симптомов, а также инструментальные исследования: ультразвуковая допплерография и магнитно-резонансная томография. Лечение варьируется от консервативных методов, таких как физиотерапия и массаж, до инвазивных, включая инъекции кортикостероидов или хирургическое вмешательство в тяжелых случаях. Важно своевременно обращаться за медицинской помощью для предотвращения осложнений и улучшения качества жизни.
Синдром лестничной мышцы представляет собой компрессию нервов и сосудов в области шеи и плеча, вызванную спазмом или увеличением лестничной мышцы. Эксперты отмечают, что данное состояние может возникать в результате длительного нахождения в неудобной позе, травм или чрезмерных физических нагрузок. Основные проявления включают боль в шее и плечах, онемение и слабость в руках, а также головные боли.
Для диагностики синдрома лестничной мышцы врачи используют клинический осмотр, а также методы визуализации, такие как МРТ и УЗИ, которые помогают исключить другие патологии. Лечение может быть консервативным, включая физиотерапию, массаж и медикаментозную терапию, или хирургическим, если консервативные методы не приносят облегчения. Важно, чтобы пациенты обращались за медицинской помощью при первых симптомах, чтобы избежать хронических осложнений.

Причины возникновения болей и спазмов
Выделяют переднюю, среднюю и заднюю лестничную мышцу. Они берут свое начало от поперечных отростков шейных позвонков и крепятся к двум первым ребрам. Эти мышцы отвечают за подъем ребер в процессе дыхания и участвуют в движении головой. Между мышцами идут нервные стволы плечевого сплетения, которые отвечают за движение и чувствительность рук. Между первой и второй лестничной мышцей располагаются подключичная артерия и вена. С сужением межлестничного пространства наступает давление на расположенные там анатомические структуры и развивается синдром лестничной мышцы. Наиболее распространенными причинами СЛМ выступают:
- Шейный остеохондроз. Остеофиты могут раздражать нервные корешки, что приводит к рефлекторному сокращению лестничных мышц. Из-за чего верхние ребра приподнимаются, уменьшая межлестничное пространство, сдавливая сосуды и нервные волокна.
- Деформация позвоночника. Нарушения осанки, шейный лордоз, патологическая установка головы с наклоном вперед провоцируют изменение анатомического расположения костных и мышечных структур, образующих межлестничную полость, по отношению друг к другу. Что также приводит к уменьшению этой полости.
- Травмы. Переломы ключицы, 1-2-го ребра, ушибы мягких тканей шеи, верхних отделов грудной клетки могут привести к сужению межлестничного пространства за счет отека мягких тканей. Травма нервных волокон может привести к нейрогенному СЛМ.
- Занятия спортом. Занятия такими видами спорта, как тяжелая атлетика, некоторые единоборства, плавание провоцируют увеличение объема мышц шейно-воротниковой зоны, что может повлечь за собой компрессию. В группе риска развития синдрома спортсмены, занимающиеся бейсболом, баскетболом, теннисом ввиду того что они связаны с подъемом рук вверх.
- Увеличение веса. Значительный набор массы при ожирении или во время беременности, могут резко увеличить объем шеи. Что также приводит к сужению межлестничного промежутка с дальнейшим развитием СЛМ.
СЛМ возникает благодаря непропорциональному развитию шейных мышц и длительному нахождению руки в вынужденном положении (например, работая за компьютером). Нейрогенный скаленус-синдром может быть спровоцирован болезнями эндокринной системы, которые сопровождаются поражением нервных стволов (сахарный диабет, гипотиреоз).
| Аспект синдрома лестничной мышцы | Описание | Дополнительная информация |
|---|---|---|
| Что такое синдром лестничной мышцы? | Сдавливание сосудисто-нервного пучка (ключица, передняя и средняя лестничные мышцы) в области шеи, приводящее к нарушению кровоснабжения и иннервации руки. | Также известен как синдром передней лестничной мышцы, синдром лестничных мышц, синдром грудино-ключично-сосцевидной мышцы. |
| Причины возникновения | Аномалии развития шейных ребер, гипертрофия лестничных мышц, повреждения или травмы шеи, плохая осанка, постоянное напряжение мышц шеи и плеч, опухоли. | Часто встречается у спортсменов, людей, работающих за компьютером, и людей с длительным статическим напряжением мышц. |
| Проявления | Боль и онемение в шее, плече, предплечье и кисти, слабость в руке, онемение пальцев, побледнение или цианоз кисти, пульсация в руке может быть ослаблена или отсутствовать, головная боль, шум в ушах. | Симптомы могут усиливаться при поднятии руки над головой, поворотах головы, длительном статическом напряжении. |
| Диагностика | Физикальное обследование (проверка пульса на лучевой артерии, пальпация лестничных мышц), Нейромиография (исследование нервно-мышечной проводимости), Ангиография (исследование сосудов), УЗИ сосудов шеи и плеча, Рентгенография грудной клетки (для выявления шейных ребер). | Дифференциальная диагностика необходима для исключения других заболеваний, таких как синдром запястного канала, шейный спондилез. |
| Лечение | Консервативное лечение (физиотерапия, массаж, лечебная физкультура, медикаментозная терапия – НПВС, миорелаксанты), инъекции ботулотоксина, хирургическое вмешательство (в редких случаях, при неэффективности консервативного лечения). | Цель лечения – уменьшить компрессию сосудисто-нервного пучка и устранить симптомы. |
Интересные факты
Вот несколько интересных фактов о синдроме лестничной мышцы:
-
Анатомическая особенность: Синдром лестничной мышцы возникает из-за сжатия нервов и сосудов, проходящих через область шеи и плеча, что связано с анатомической особенностью лестничной мышцы. Эта мышца расположена между шейными позвонками и первым ребром, и ее гипертонус или спазм могут привести к компрессии, вызывая боль и дисфункцию в верхних конечностях.
-
Разнообразие симптомов: Симптомы синдрома лестничной мышцы могут варьироваться от боли в шее и плечах до онемения и слабости в руках. У некоторых пациентов могут наблюдаться также головные боли и нарушения кровообращения, что делает диагностику сложной и требует комплексного подхода.
-
Методы лечения: Лечение синдрома лестничной мышцы может включать физиотерапию, массаж, упражнения на растяжку и укрепление, а также медикаментозную терапию для снятия воспаления и боли. В редких случаях, если консервативные методы не помогают, может потребоваться хирургическое вмешательство для освобождения сжатых нервов или сосудов.
Эти факты подчеркивают важность понимания анатомии и симптомов синдрома лестничной мышцы для его эффективной диагностики и лечения.

Симптомы
Синдром лестничной мышцы проявляется следующими симптомами:
- Боль в шее, отдающая в руки.
- Брахиалгия.
- Псевдокардиалгия.
- Снижение силы и тонуса мышц.
- Атрофия.
- Отечность.
- Жжение, онемение и покалывание в пальцах и руках.
- Проблемы с мелкой моторикой.
При сжатии артерии могут возникать нарушения чувствительности, кожа на пораженной руке становится бледнее и холоднее, а пульс трудно прощупать.
Синдром лестничной мышцы — это компрессия нервов и сосудов в области шеи и плеч, вызывающая боль, онемение и слабость в руках. Симптомы часто усиливаются после длительного сидения или физической активности, особенно при неправильной осанке. Причинами могут быть анатомические особенности, травмы или чрезмерное напряжение мышц.
Для диагностики используют физикальное обследование, функциональные тесты и инструментальные исследования, такие как УЗИ и МРТ. Лечение включает физиотерапию, массаж и, в некоторых случаях, хирургическое вмешательство. Важно также изменить образ жизни для предотвращения рецидивов. Многие пациенты отмечают улучшение после комплексного подхода к лечению.
Виды СЛМ
В медицине синдром лестничной мышцы разделяют на три вида:
- Нейрогенный – возникает вследствие поражения нервов плечевого сплетения. Проявляется болью, нарушением чувствительности и периферическим парезом верхних конечностей.
- Артериальный – развивается из-за сдавливания подключичной артерии. Характеризуется бледностью и похолоданием кожи, онемением и снижением пульсации на больной руке.
- Венозный – формируется при компрессии на подключичную вену. Сопровождается синюшностью кожных покровов, онемением руки, ее отечностью и нарушением чувствительности.

Осложнения
Сокращение лестничной мышцы может поднять два верхних ребра, нарушая их участие в дыхании. Это также изменяет положение остистых отростков шейных позвонков, что может привести к образованию шейного горба. Сокращение мышцы может вызвать нейродистрофические изменения в тканях плечевого сустава и способствовать развитию плечелопаточного периартроза, что приводит к стойким нарушениям движений плеча. Вертебро-базилярная недостаточность — это нарушение кровообращения в затылочной области и основании головного мозга. Это серьезное осложнение скаленус-синдрома, проявляющееся головокружением, неустойчивой походкой, головной болью в затылке, тошнотой, рвотой, снижением зрения и фотопсиями.
Диагностика болезни
Проблемы с диагностикой заключаются в схожести клинических проявлений скаленус-синдрома и вертеброгенного корешкового синдрома, а также присутствием симптомов остеохондроза у многих пациентов. Неполная диагностика может привести ошибочной постановки диагноза – шейный радикулит и соответственно неправильному лечению. Заподозрить СЛМ позволяет предположить наличие сосудистых нарушений. Вот список обследований, которые необходимо пройти для установки диагноза:
- Осмотр невропатолога. Специалист определяет ограничение объема движения в плечевом суставе и шейном отделе хребта. С помощью пальпации определяет укорачивание лестничной мышцы, высокое расположение верхних ребер их уменьшенное участие в процессе дыхания. В больной руке отмечается гипотония, гипорефлексия, парез, сниженная пульсация на лучевой артерии, болевой синдром. Пробы Танноци и Эдсона положительные.
- Рентгенография. Рентген грудной клетки дает возможность диагностировать наличие дополнительного ребра и другие врожденные патологии. Рентгеновский снимок шейного отдела хребта позволяет увидеть остеохондроз и изменение расстояния между позвонками.
- Электронейромиография. Данное обследование обнаруживает блокирование прохождение нервных импульсов на подключичном уровне. При длительном течении болезни ЭНМГ укажет на дегенеративные изменения нервных стволов на указанном уровне.
- Томография. КТ шейного отдела позвоночника дает возможность детально рассмотреть структурные изменения позвонков. МРТ шеи позволяет исключить грыжи межпозвоночных дисков и спинальных опухоль.
- Допплерография брахиоцефального ствола. УЗДГ сосудов мозга позволяет оценить уровень кровообращения в подключичных сосудах. Выявляет сужение просвета сосудов на уровне лестничных мышц.
Скаленус-синдром необходимо дифференцировать с грыжами и протрузиями межпозвоночных дисков шейного отдела, радикулитом, корешковым синдромом опухолевой природы. Данные заболевания «отбрасываются» после проведения КТ и МРТ. При левостороннем СЛМ проводят диф диагностику с кардиологическими патологиями. В таком случае необходима консультация кардиолога, электрокардиография и эхокардиографию.
К какому врачу обратиться
После травм следует обратиться к травматологу. Если боль возникла без видимых причин, стоит посетить невропатолога. Лечение назначит врач, при необходимости привлекая других специалистов. В запущенных случаях может потребоваться операция.
Лечение СЛМ
Для борьбы с болевым синдромом при скаленус-синдроме применяют ненаркотические анальгетики в совокупности нестероидными противовоспалительными препаратами и седативными. Интенсивные боли купируются с помощью медикаментозных блокад из анальгетиков и глюкокортикостероидов. Мышечные спазмы снимают миорелаксантами. Для улучшения питания нервных волокон назначают витаминный комплекс.
В комплексное лечение СЛМ включают мануальную терапию, миофасциальный массаж и постизометрическую релаксацию. Физиотерапия позволяет эффективно снять боль (магнитотерапия, ультрафонофорез) и восстановить двигательные функции (кинезиотерапия). Для укрепления мышечного аппарата назначают лечебную гимнастику.
Затянутые формы скаленус-синдрома могут нуждаться в хирургическом решении проблемы. Основными методами оперативного вмешательства выступают скаленотомия (рассечение лестничной мышцы), резекция первого ребра, скаленотомия с одновременной резекцией ребра. Очень часто скаленотомия сопровождается периартериальной симпатэктомией. Для ликвидации нарушения проходимости подключичных сосудов проводят хирургическую реконструкцию сосудов. Если имеются костные аномалии проводят их коррекцию: удаление шейного ребра, гипертрофированного поперечного отростка VII шейного позвонка.
Профилактика
Для предотвращения синдрома лестничной мышцы эксперты рекомендуют:
- Регулярно укреплять спину физической активностью;
- Поддерживать правильную осанку;
- Избегать избыточного веса;
- Соблюдать сбалансированное питание;
- Своевременно решать гормональные проблемы;
- Минимизировать риск травм.
Прогноз и восстановление после лечения
Прогноз при синдроме лестничной мышцы зависит от ряда факторов, включая степень выраженности симптомов, своевременность обращения за медицинской помощью и индивидуальные особенности организма пациента. В большинстве случаев, при адекватном лечении и соблюдении рекомендаций врача, пациенты могут ожидать значительного улучшения состояния и восстановления функциональности. Однако в некоторых случаях, особенно при запущенных формах заболевания, могут возникнуть осложнения, такие как хроническая боль или ограничение подвижности.
Восстановление после лечения синдрома лестничной мышцы включает в себя несколько этапов. Первоначально, после диагностики и назначения лечения, важно обеспечить покой пораженной области. Это может включать в себя ограничение физической активности, использование ортопедических средств, таких как бандажи или корсеты, для поддержки шеи и плечевого пояса.
Физиотерапия играет ключевую роль в процессе восстановления. Специальные упражнения, направленные на растяжение и укрепление мышц шеи и плеч, помогают улучшить кровообращение, снизить напряжение и восстановить нормальную подвижность. Врач может рекомендовать такие методы, как массаж, мануальная терапия, ультразвуковая терапия и электростимуляция.
Кроме того, важно обратить внимание на коррекцию осанки и ergonomics в повседневной жизни. Это может включать в себя изменения в рабочем месте, использование удобной мебели и регулярные перерывы в работе для выполнения простых упражнений. Обучение правильным техникам подъема и переноски тяжестей также может помочь предотвратить рецидивы.
В некоторых случаях может потребоваться медикаментозное лечение, включая противовоспалительные и обезболивающие препараты, чтобы облегчить симптомы и ускорить процесс восстановления. Однако назначение медикаментов должно осуществляться только врачом, с учетом индивидуальных показаний и противопоказаний.
Важно помнить, что каждый случай синдрома лестничной мышцы уникален, и подход к лечению должен быть индивидуализированным. Регулярные контрольные осмотры у специалиста помогут отслеживать динамику восстановления и вносить необходимые коррективы в план лечения.
Вопрос-ответ
Как лечат синдром лестничной мышцы?
Для укрепления мышечной ткани применяется ЛФК, массаж, грязелечение. Хирургические вмешательства. Основными методами оперативного лечения являются скаленотомия (рассечение лестничной мышцы), резекция первого ребра, скаленотомия с одновременной резекцией ребра.
Какой врач лечит лестничную мышцу?
В случае появления любого из перечисленных симптомов следует незамедлительно обратиться к врачу-неврологу и пройти обследование.
Почему спазмируется лестничная мышца?
Однако при патологии или спазме всё меняется – передняя лестничная мышца спазмируется, и тонус её резко возрастает. Это вызывает боль в шее, а также спазмированная мышца может зажать или нерв, или сосуды. Самые частые причины: плохая осанка.
Советы
СОВЕТ №1
Если вы подозреваете наличие синдрома лестничной мышцы, не откладывайте визит к врачу. Раннее обращение поможет избежать осложнений и ускорит процесс восстановления.
СОВЕТ №2
Регулярно выполняйте упражнения на растяжку и укрепление мышц шеи и плечевого пояса. Это поможет снизить напряжение в области лестничной мышцы и предотвратить возникновение синдрома.
СОВЕТ №3
Обратите внимание на свою осанку и ergonomics на рабочем месте. Правильное положение тела при сидении и использовании компьютера может значительно снизить риск развития синдрома лестничной мышцы.
СОВЕТ №4
Если вы испытываете симптомы, такие как боль в шее, плечах или руках, ведите дневник симптомов. Это поможет врачу лучше понять вашу ситуацию и подобрать наиболее эффективное лечение.